孩子發燒總是讓新手爸媽感到萬分緊張,往往一發現寶寶發燒,就抱起孩子往醫院衝,即使在半夜,也會到有急診的醫院就診,深怕孩子有個閃失。提醒父母,為了孩子的健康,有必要了解更多關於發燒的事。
(寶寶發燒不可怕。圖/shutterstock)
嬰幼兒發燒,釐清發燒原因
高雄長庚紀念醫院川崎症中心主任郭和昌表示,「發燒的定義是指身體內部的中心體溫≧38℃,肛溫是最接近身體內部的中心溫度,但三個月以下的嬰兒,或一個月以下、體重過輕的新生兒,則是改量腋溫與背溫」。至於嬰幼兒為何會發燒,他說,可從兩大主因說起:
1.嬰幼兒發燒:穿太多或身處悶熱環境?
父母總擔心孩子怕冷,習慣性會幫寶寶穿多一點衣服或蓋很多層被子,加上環境悶熱,於是出現體溫升高的情形,一量體溫,「哇!38℃」,父母緊張極了,於是趕快帶孩子就醫。郭和昌醫師說,「急診室常見父母抱著發燒的新生兒來就醫,醫護人員一看到寶寶,裹得像粽子一樣,這時,幫忙解開衣物散熱,不久,寶寶的體溫就回復正常」。
他解釋,「嬰兒的中樞神經控制系統還不成熟,控制體溫的能力較薄弱,體溫也容易隨外界環境溫度變化而升降」,因此,讓寶寶置身在通風的環境、適宜的室溫下,並不需要穿太多衣服,至多比大人多一件即可。
2.嬰幼兒發燒:感染病菌引起的發炎反應
當身體受到病菌感染而出現發炎現象時,會藉由發燒發出警訊,「這是正常的免疫反應,可以幫助白血球抵抗入侵體內的病菌」。郭和昌醫師指出,常見引起嬰幼兒發燒的病因大致有6種原因:
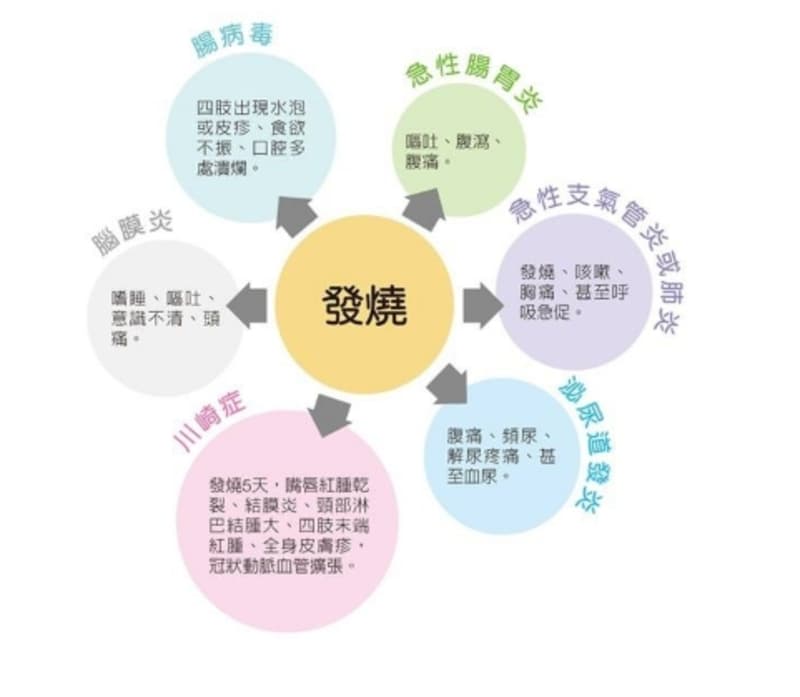
(引發嬰幼兒發燒六大原因。圖/shutterstock)
嬰幼兒發燒的處置方式
只要一查覺孩子發燒,父母多半想要立刻帶去醫院就診,但郭和昌醫師表示,「不論是哪一種病因引起的發燒,在初期,其他症狀並不明顯,即使送到醫院,醫師也難判斷是何種原因造成,更無法進一步治療,一般處理方式就是開立退燒藥。因此,如果是剛剛發燒的話,不建議馬上就醫」。那麼,家長該怎麼做呢?
Step 1.嬰幼兒發燒初期的觀察
確認寶寶的體溫偏高時,先檢查寶寶的衣物是否穿多了?被蓋是否蓋多了?所處環境是否悶熱?如果有以上狀況,先幫寶寶解開衣物或移去蓋被,讓環境保持通風狀態,一段時間後,若溫度降低,即表示寶寶應該是穿蓋太多,無法散熱所致;若依然發燒,但活力狀態還不錯,父母並不需要太擔心而一定要立刻就診,當然也不用在半夜時分衝去醫院掛急診。
他說,「以泌尿道感染為例,初期並沒有感冒症狀,就是持續發燒,相關症狀約要3天才較明顯」,不妨待其他症狀出現後,如咳嗽、流鼻水出現後,再考慮就醫。
特殊情況.儘速送急診
| 症狀 |
| 發燒超過40.5℃ |
| 發燒合併抽筋 |
| 發燒合併劇烈嘔吐或嚴重腹脹 |
| 發燒合併劇烈腹瀉或大量血便 |
| 發燒合併有發紺、呼吸困難、呼吸急促、神智改變 |
| 發燒合併有皮膚紫斑或紫點 |
| 發燒年齡小於3個月 |
1.發燒超過40.5℃:燒得太高就有可能是有嚴重的疾病,如中樞神經感染、藥物中毒、敗血症等。
2.發燒合併抽筋:此時要考慮是否為腦膜炎、腦炎還是熱性痙攣。此時要注意小孩抽筋的型式、抽筋持續的時間,以及小孩子抽筋前後的狀況,以提供醫師做為診斷的參考。如果是中樞神經感染,則需要較積極處理;若只是單純的熱性痙攣,則屬於良性,即使日後再發作也不必過分緊張。
3.發燒合併劇烈嘔吐或嚴重腹脹:當然普通的感冒或腸胃炎也可能有這種情形,但也可能是腸道阻塞、腦壓上升等嚴重疾病,需要立刻送醫以鑑別原因並治療。
4.發燒合併劇烈腹瀉或大量血便。
5.發燒合併有發紺、呼吸困難、呼吸急促、神智改變等。
6.發燒合併有皮膚紫斑或紫點。
7.發燒年齡小於3個月:因為此時嬰兒抵抗力尚差,免疫系統也不成熟,可能有嚴重疾病但症狀不明顯,或是病情變化快速,因此,小於三個月,尤其是小於一個月的嬰兒發燒,疏忽不得。
Step 2.嬰幼兒發燒,考慮吃退燒藥
至於是否要吃退燒藥?郭和昌醫師表示,可從兩個面向思考:
擔心寶寶不舒服
若是擔心寶寶不舒服,讓寶寶吃退燒藥未嘗不可,但他強調,「不建議馬上使用」。
避免其他疾病惡化
郭和昌醫師指出,「若寶寶有熱痙攣病史或先天性心肺疾病等,則建議讓寶寶服用退燒藥,避免讓已存在疾病惡化」。
不過,服用退燒藥後,又再發燒,「不代表退燒藥沒效,而是退燒藥的藥效只能維持幾個小時,目的是帶給孩子短暫的舒適,但病程尚未結束」。他提醒,父母不要疏忽觀察孩子退燒後的反應,如果人看起來病懨懨,活力不佳的話,則要多加留意,必要時,應考慮送醫。
Step 3.嬰幼兒發燒超過38℃且連續3天要進一步檢查
一般的感染性疾病差不多燒3天,病程即告一段落,過程中,孩子會燒了退,退了又燒,但發燒的溫度沒有先前那麼高、周期也沒那麼密集,如果持續發燒超過3天,且溫度也沒有下降趨勢,加上退燒之後的活力不佳、食欲不振等狀況的話,郭和昌醫師強調,「一定要到醫院接受進一步檢查」,因為孩子可能有其他併發症。
Step 4.嬰幼兒發燒超過38℃且持續5天懷疑是否為川崎症?
由於川崎症重點臨床特徵:長期發燒(耳溫>38℃且超過5天),郭和昌醫師提醒,「當發燒超過5天,就要懷疑是否是川崎症?」他解釋,「川崎症會造成冠狀動脈血管擴張,進而導致後天性心臟病的發生,唯有心中有川崎症,才不會在診療過程中有所疏漏,而影響到預後」。
5症狀.判斷嬰兒發燒是否為川崎症

(川崎症判斷參考。圖/shutterstock)
川崎症目前病因仍未明,可能是一種與感染及異常免疫反應有關的疾病,好發於5歲以下幼童,尤其是兩歲以下,是兒科醫師公認最難診斷10大疾病之首。堪稱「台灣川崎症達人」的郭和昌醫師指出,「診斷的首要條件是:發燒超過38℃且持續至少5天」,再來則是以「12345」確認症狀:
|
川崎症,觀察5重點
|
| 嘴巴 |
| 眼睛 |
| 手指觸摸淋巴結 |
| 肢末端腫脹發紅 |
| 多形性皮疹 |
1.嘴巴
擴散性的口腔黏膜發炎:嘴唇乾裂、紅腫、出血或是合併草莓舌。
2.眼睛
紅眼睛,非化膿性且無疼痛,較常侵犯眼球之結膜或是眼白部。
3.手指觸摸淋巴結
頸部淋巴結腫大病變(單側>1.5cm,通常單側,有部分病童會雙側呈現)。
4.肢末端腫脹發紅
四肢末端充血浮腫、脫皮,發炎時就像穿上紅色的襪子和手套,脫皮時猶如金蟬脫殼一般的脫落厚皮。
5.多形性皮疹
一般發燒5天之內就會出現「多形性皮疹」。郭和昌醫師說明,疹子是以不同的形式出現在軀幹和四肢,包括蕁麻疹、猩紅熱樣的皮膚紅疹、多樣性皮膚紅疹、丘疹、多形性紅斑,以及較少見的小膿性痂疹,任何皮膚疹都可能與川崎症有關。
他表示,診斷方式則與符合項數多寡而有異:
.吻合以上4〜5項症狀→典型的川崎症。
.若僅符合3項或更少,但已高燒5天→建議進行抽血及心臟超音波檢查。
郭和昌醫師補充,除了上述5項臨床診斷標準外,川崎症也有許多非專一性的臨床症狀,包括:躁動不安、咳嗽、嘔吐、腹瀉、腹痛、膽囊水腫、膀胱炎、關節痛、關節炎、眼睛葡萄膜炎、無菌性腦膜炎、暫時性腦中風、感覺性聽力障礙、低白蛋白血症、肝功能損傷,甚至心臟衰竭等,「讓川崎症的診斷更加複雜不易」。
他指出,兒科醫師之所以感到診斷棘手,「因症狀出現的時間點較不集中,可能因為分散而有所忽略;而典型症狀則是所有症狀都會出現在一起,建議父母若在病程中,觀察到孩子有這些特別症狀,不妨以手機拍攝,就醫時提供醫師做為參考」。
台灣川崎症重要指標症狀:卡介苗接種部位紅腫
郭和昌醫師表示,從已確認是川崎症患童的卡介苗接種部位觀察,有四成的患童會出現紅腫結節,甚至於潰瘍的現象,「這種現象相當奇特,但原因不明」。他說,卡介苗結痂處紅腫反應並非診斷川崎症的要件之一,而是一種參考指標,「如果病童屬於非典型川崎症個案,或未符合4項以上的診斷要件,卻同時具有卡介苗接種部位的紅腫反應,也能夠幫助診斷為川崎症」。
10天內為治療川崎症黃金期
郭和昌醫師強調,「最常見導致兒童後天性心臟病的元兇,就是川崎症」,由於隨不同病程而有不同的心血管變化,統稱為「急性心臟冠狀動脈症候群」。為避免情況嚴重造成心臟的永久性傷害,「及早確診,才能掌握發燒開始10天內的黃金治療期」,他進一步指出,「只要能在黃金治療期接受治療,病會痊癒的,且日後與正常人無異」。
他說,確診後的治療方式是住院接受注射免疫球蛋白,病童每一公斤體重需要2克,每一瓶的劑量有3克,以12公斤體重的病童為例,約要注射7〜8瓶免疫球蛋白,這些劑量必須在12個小時內完成注射。
郭和昌醫師解釋,「川崎症急性期給予免疫球蛋白,能降低冠狀動脈病變,是十分確定且全世界認同的治療方法,因免疫球蛋白具有全身抗發炎的反應作用,會有效減少發燒持續時間、全身性的發炎反應及廣泛性的冠狀動脈損傷」。
另外,還使用阿斯匹靈及其他抗凝血藥物治療川崎症。出院後,則依照醫囑定期回診及接受心臟超音波追蹤檢查。
郭和昌醫師表示,「過去對孩子持續發燒,總擔心會燒壞腦袋,其實若沒有腦炎、腦膜炎等傷及腦部的疾病,並不用擔心腦袋會燒壞;如今,對於發燒應建立的警覺是:高燒5天後,燒壞的可能不是腦袋,而是心臟
資料來源:媽媽寶寶


